がん治療(標準治療)の基礎知識
治療の流れを理解し、より適切な治療を受けるために
第17 回 食道がん
食道がんとは
食道は咽頭と胃の間をつなぐ管状の臓器で、長さは約25㎝あります。その大部分は胸部にありますが、一部は頸部や腹部にも位置しています。食道がんは、がんのできている部位によって、頸部食道がん、胸部食道がん、腹部食道がんに分類されます。さらに、胸部食道がんは、胸部上部食道がん、胸部中部食道がん、胸部下部食道がんに分けられます。食道がんの発生が最も多いのは胸部中部で、胸部下部、胸部上部、頸部、腹部と続きます。
食道の壁は内側から、粘膜、粘膜下層、固有筋層、外膜という4層から成っています。さらに粘膜は、粘膜上皮、粘膜固有層、粘膜筋板に分けられます(図1)。
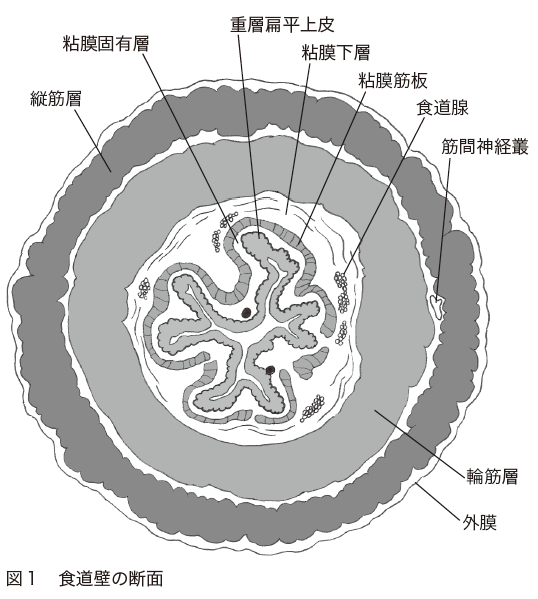
食道がんは、粘膜を覆っている粘膜上皮から発生し、食道壁の外側に増殖していきます。粘膜下層にはリンパ管や血管が豊富にあるため、ここまで達すると、リンパ液や血液によってがん細胞が運ばれて行き、リンパ節転移や他の臓器(肺、肝臓、骨など)への転移が起こります。また、増殖したがんが食道壁を貫き、周囲の気管や気管支、肺、大動脈などに入り込むことがあります。これが浸潤です。
食道がんには、扁平上皮がん、腺がんといった種類があります。日本人の食道がんの90%以上は扁平上皮がんですが、欧米人の食道がんは腺がんが60~70%を占めています。扁平上皮がんの場合、アルコール、喫煙、熱い食事などが危険因子となります。腺がんの大部分は、胃液の逆流が影響して発生します。
検査と診断
食道がんを発見するために重要なのは内視鏡検査です。内視鏡を食道に挿入し、粘膜を観察することで、がんを見つけることができます。バリウムを飲む食道造影検査もありますが、小さながんを見つけるのは困難です。食道造影検査で異常が見つからなくても、内視鏡で小さな食道がんが見つかることがあります。
内視鏡検査でがんを見やすくするために、粘膜をヨード染色する方法があります。ヨード液をかけると正常な部分は茶色に染まりますが、がんのできている部分は染まらないので、はっきりと見分けることができます。
新しい方法として、NBI(狭帯域光観察)内視鏡があります。青と緑の光を当てて粘膜を観察する内視鏡で、この方法だと浅い層の毛細血管の状態を見ることができます。がんができていると血管が増えて乱れているため、どこにがんがあるのかがわかります。新しい検査方法ですが、すでに多くの医療機関で行われています。この検査法が普及したことで、初期の小さながんが見つかりやすくなりました。
食道がんと確定診断を下すためには、生検による病理検査が必要です。内視鏡を使い、がんができていると思われる部分の組織を採取し、それを顕微鏡で調べます。
粘膜で発生した食道がんが、どこまで達しているかを調べるために、超音波内視鏡検査(EUS)が行われます。内視鏡の先端から超音波を発信し、周囲の状態を画像化する検査法です。がんが食道壁のどこまで達しているか、周囲のリンパ節への転移の有無、周囲の臓器への浸潤の有無や程度などを調べます。
転移や浸潤の状態を調べるため、CT(コンピュータ断層撮影)検査やMRI(磁気共鳴画像)検査などの画像検査も行われます。
病期分類
がんの深達度、リンパ節転移の有無と範囲、遠隔臓器転移の有無によって、病期(ステージ)が0期~Ⅳ期に分けられます(表1・表2)。
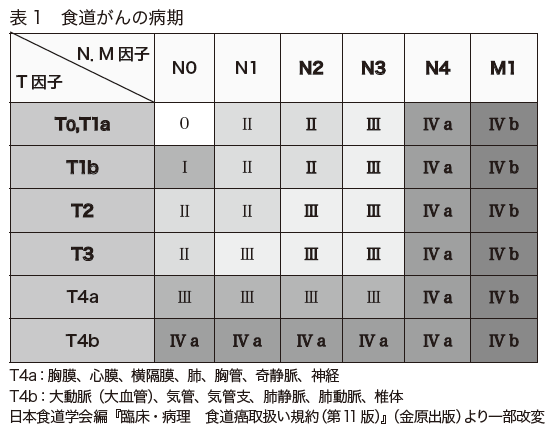

がんの深達度に関しては、がんが粘膜内にとどまる場合はT1a、粘膜下層にとどまる場合はT1b、固有筋層にとどまる場合はT2、食道外膜まで広がる場合はT3、食道周囲の組織まで広がる場合はT4とします(表1)。
リンパ節転移は、リンパ節転移なしがN0、転移がある場合は、リンパ節のどこまで転移しているかによってN1~N4とします(表1)。
離れた臓器への転移は、あるかないかでM0とM1とします(表2)。
0期の食道がんは、がんが粘膜上皮にとどまるT1a – EP、粘膜固有層にとどまるT1a –LPM、粘膜筋板に達しているT1a–MMに分類されています。
治療方針
食道がんはリンパ節に転移しやすいという特徴があります。たとえば、がんが粘膜下層にとどまるT1bの場合のリンパ節転移率(リンパ節転移が起きている確率)は、大腸がんでは約10%、胃がんでは約20%ですが、食道がんでは約50%となっています。このように、早い時期からリンパ節転移を起こすため、それを十分に考慮して治療方法を選択する必要があります。
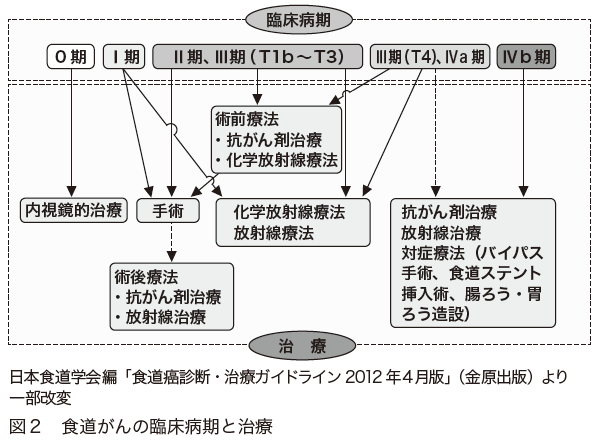
0期のうちT1a – EPとT1a – LPMであれば、リンパ節転移が起きていることはまずありません。そこで、内視鏡を使って粘膜だけ切除する内視鏡治療の絶対的適応となります。T1a – MMでは15 %ほどにリンパ節転移が起きているため、治療法の選択が難しくなります。内視鏡治療も可能ですが、リンパ節転移が起きているとがんが進行してしまうため、最初から手術が選択されることもあります。
Ⅰ期以上の食道がんでは、手術が治療の中心となります。化学療法と放射線療法を併用する化学放射線療法(CRT)もありますが、根治する確率は手術のほうが高くなっています。治療後の生活の質は化学放射線療法のほうが優れていますが、根治的な化学放射線療法を受けた人の約3分の2は、がんが残ったり再発したりして、追加治療が必要になっているというデータがあります。根治的放射線療法を行った後に手術を行うのは、合併症が起こりやすく傷の治りも悪いなど、リスクが高くなります。治療法の長所と短所を知り、よく考えて最初の治療法を選択することが大切です。
進行した食道がんに対しては、手術に化学療法や放射線療法を組み合わせた治療が行われます。リンパ節転移が多い場合には、手術前に化学療法を行ってがんを縮小させ、それから手術する方法が選択されます。また、食道がんが進行して気管や大動脈などに浸潤している可能性がある場合、そのまま手術したのでは、がんを取り切れないことがあります。そこで、まず放射線療法を行ってがんを縮小させ、それから手術を行うのです。
また、手術後に、根治性を高める目的で、放射線療法や化学療法を行うこともあります。
治療法(図2)
■内視鏡治療
内視鏡を使い、粘膜内のがんを剥がし取る治療です。がんのできている部分の粘膜下層に液体を注入して浮き上がらせ、周囲を電気メスで焼き切って剥がすESD(内視鏡的粘膜下層剥離術)が行われています。食道を摘出しないため、生活の質が低下しません。
広い範囲でも治療できます。しかし、食道の全周にわたる剥離を行うと、治療後に食道が狭窄を起こすことがあり、食道を広げる治療が必要になります。
■手術
食道を切除し、リンパ節を切除するリンパ節郭清が行われます。さらに取り除いた食道の代わりに、食べ物が通る管を再建する必要があります。再建には基本的に胃が使われます。転移が起きやすい胃の小弯側という部分を切り取り、管状にして頸部まで釣り上げるのです。胃を利用できない場合には、大腸が使われることもあります。
食道がんのリンパ節転移は、がんの近くに起きるとは限りません。離れたリンパ節に転移する可能性もあるため、広い範囲のリンパ節郭清が必要になります。たとえば胸部食道がんの場合、胸部だけでなく、頸部や腹部のリンパ節も切除する3領域リンパ節郭清が行われます。
再建には3つの方法があります(図3)。
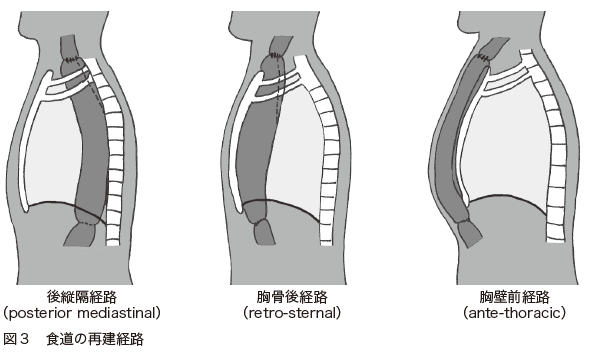
胸壁の前を通す胸壁前経路、本来の食道の位置に通す後縦隔経路、その中間型である胸骨後経路です。かつては胸壁前経路がよく行われていました。縫合不全が起きた場合でも対処しやすいためですが、食べ物が通りにくいという欠点があります。
食べた物が通りやすいのは後縦隔経路です。ただし、縫合不全が起きた場合には重症化するリスクがあります。
そういったことから、従来は中間型の胸骨後経路が多くなっていました。ところが、最近は機械で縫合を行うようになり、縫合不全の危険が低下したこともあって、後縦隔経路での再建が増えてきています。ただ術後に、持ち上げた胃にがんができたときには胃を切除することが困難になります。
食道がんの手術は、頸部・胸部・腹部を開いて行う手術の他に、胸腔鏡などで見ながら行う鏡視下手術があります。鏡視下手術は傷が小さくてすみますが、食道を摘出したり、広範囲のリンパ節郭清を行ったりするのは、通常の手術と同じです。鏡視下手術であっても大がかりな手術となります。
■放射線療法
扁平上皮がんには放射線が効きやすいため、食道がんの重要な治療法の一つです。手術の補助療法として行う場合と、根治的治療として行う場合とがあります。根治的治療の場合は、化学療法と組み合わせた化学放射線療法となります。
■化学療法
根治的な化学放射線療法では、シスプラチン、5– FU、ドセタキセルの3剤を併用するのが一般的です。手術前に行う補助療法としての化学療法では、シスプラチンと5– FUの2剤併用が標準治療とされています。
治療後の生活
食道を摘出し、胃で再建を行った場合、食べたものをためる胃の機能が失われます。そのため、胃の摘出手術を受けた人と同じように、一度にたくさん食べることができなくなります。食事するときには、よく噛んで、ゆっくりと、少しずつ食べるように心がけることが大切です。食べる内容に関しての制限はなく、好きなものを食べることができます。
再発を防ぐためには、飲酒は適量(日本酒にして1合以下)に止め、喫煙していた人は禁煙します。定期的に通院し、経過観察のための検査を受けることも大切です。










