第27回 がんの放射線治療の副作用とその対策
~主な適応と照射範囲の設定法 その① 非小細胞肺がん~
放射線が持ち合わせる電離作用を駆使して悪性腫瘍を制御する放射線治療は、同時に正常細胞にもダメージを与え、さまざまな有害反応(副作用)を引き起こすことがあります。それでも、現在の放射線治療では、がん病巣への的確な照射が可能になり、放射線障害が確実に減少しています。したがって、放射線治療を始める前から、必要以上にその副作用を心配する必要はありません。
しかしながら、放射線治療についての正しい知識を持ち合わせ、治療後に発症する重い副作用を認識しておかなければ、大事な症状を見逃してしまいがちです。定期的な診察で早期発見に努めるとともに、いざというときの対処法を心得ておくことが、放射線治療を受けるうえでの得策だと言えます。
そのような趣旨で連載している27回目は、「放射線治療の主な適応と照射範囲の設定法」として、非小細胞肺がんを取り上げます。ぜひ、副作用対策にも役立てていただきたいと思います。
肺がんに対する放射線治療は種々のガイドラインにおいて、さまざまな場面で推奨されています。たとえば、I期非小細胞肺がんの定位照射や局所進行非小細胞肺がんの(化学)放射線療法、IV期の肺がんにおける骨転移・脳転移などです。その主な適応と照射範囲の設定法、治療の実際について非小細胞肺がんについて概説します。
局所進行肺がんの化学放射線療法
肺にはさまざまな種類の悪性腫瘍が発生します。その大部分が肺がんです。肺がんは、気管支や肺を被っている上皮細胞から発生します。
また、肺がんは、小細胞肺がんと、今回、取り上げる非小細胞がんに大別されます。肺がん全体の約10~15%が小細胞肺がん、残る85~90%が非小細胞肺がんと言われています。
後者の非小細胞肺がんは、さらに細かく、腺がん、扁平上皮がん、大細胞がんなどの組織型に分類できますが、治療方針が共通しているので、これらをまとめて「非小細胞肺がん」と称しているのです。
非小細胞肺がんに対する放射線治療は、切除が不能もしくは困難な局所進行したケースでは、化学療法が可能な場合、化学療法を併用した放射線治療(化学放射線療法)が行われます。ただし、高齢などで化学療法が禁忌の場合や臓器機能が十分でない場合には放射線治療単独で行われます。
その総線量は、アメリカの臨床試験において、60Gy群と74Gy群では、前者が有意に成績良好であるという結果が出ています。したがって、現在のガイドライン上では線量分割は60Gy/30分割を用いることが標準となっているのです。
肺がんへの放射線治療は、正常肺への線量が問題となるのですが、最近では予後に影響を与える心臓の線量を減らすため、NCCN(National Comprehensive Cancer Network:世界の25の主要がんセンターで構成される団体)のガイドラインではIMRT(強度変調放射線療法)を用いることも推奨しています。しかし、日本では一般化されておらず、臨床試験として行うなど、注意深い適用が必須です。
その治療計画ですが、局所進行肺がんの化学放射線療法の治療計画は、CTを用いて3次元的に病変と正常臓器の位置を確認しながら施行します。まず、透視装置もしくは4D–CTにて病変の呼吸性移動を確認しつつ治療計画用CTを撮像します。そして、その画像を放射線治療計画装置に転送し、診断用に撮られた造影CTおよびPET–CTを参考に、肉眼的腫瘍体積(GTV=Gross Tumor Volume)として原発巣と転移リンパ節を描画します。
その際、臨床的に腫瘍進展が疑われる範囲(CTV=Clinical Target Volume)として、原発巣と転移リンパ節に隣接したリンパ節領域を描出し、途中(40Gy程度)までを照射範囲に含めます。患者さんの状態が悪いとき、臓器機能が十分でないとき、投与線量を増加したりして正常肺などへの線量制約が超過してしまうときなどは省略が許容されます。さらに、5㎜程度の計画標的体積(PTV=Planning target volume)を付加し、治療計画を行います。そして、40Gyからは原発巣ならびに腫大したリンパ節をCTVとして、それにPTVを付加して計画します。治療計画時には腫大したリンパ節の描画も大切ですが、原発巣の部位によるリンパ流の経路の把握も大切です。
対側肺門に病変が及ぶときには、根治的治療の適応外になりますし、悪性胸水貯留時にも適応外であることを心得ておく必要があります。
正常臓器の線量制約ですが、放射線治療計画を行う際、最近では腫瘍ならびに有害事象が問題となる正常臓器の線量体積ヒストグラム(DVH=Dose-volume histogram)を求めます。それから、たとえばV20(20Gy以上照射される正常臓器の割合)という値を求め、その値が定められた値を超えないように計画を最適化していくプロセスを経ます。そして、化学療法併用の場合の正常肺の線量はV20が35%を超えないように行うことが奨められています。その際、患者さんの元々の正常肺の体積や合併症(間質性肺炎など)によって線量制約は異なります。
先述のように、最近では、心臓の線量の重要性が叫ばれるようになり、その低減目的に肺がんに対してもIMRTを用いる傾向にあります。この場合、病変に対する線量の集中性は改善しますし、正常肺の広範な部分に低い線量が照射されることになります。このときにはV20だけでなく、V5も問題となってきます。資料①に典型的な線量分布図とDVHを示します。
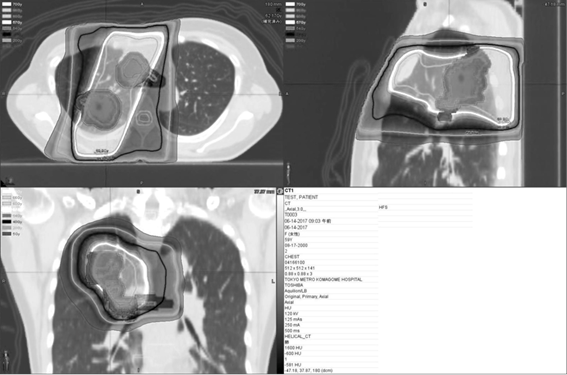
資料① IMRT(強度変調放射線療法)の線量分布図とDVH
こうした放射線による治療および治療中・治療後の注意点ですが、非小細胞肺がんへの放射線治療は、最初に前後対向二門で開始し、40Gy/20分割程度の時点で脊髄を遮蔽する目的で照射方向を斜めにするのが一般的です。また、副作用である肺炎は放射線治療終了時頃より始まり、数カ月間続きます。患者さんの呼吸予備能力や年齢、間質性肺炎の合併、照射範囲などによりますが、健側の肺に肺炎が現れるとしばしば致死的になるので、治療計画時には対側肺への線量と体積を減らすことが要求されます。加えて、技術的には上葉よりは下葉のほうが、縦隔寄りよりも縦隔から離れているほうが、照射範囲が広くなるので治療計画時に慎重さが要求されます。
I期非小細胞肺がんの定位放射線治療
肺がん診療ガイドラインにも医学的に手術不能なI期非小細胞肺がんに対しては、放射線治療が推奨され、最近では体幹部定位照射(SBRT=Stereotactic Body Radiation TherapyもしくはSABR=Stereotactic Ablative Body Radiotherapy)という線量を原発巣に集中させ、1回の線量を10Gy以上に増加し、それを数回投与する方法で、より根治的な治療を目指せるようになりました。
SBRT(日本ではSABRよりもSBRTが用語として用いられる)は以前の放射線治療に比べて、腫瘍に線量が集中する一方で、周囲の正常肺への高線量照射体積を可及的に低減できるので、呼吸機能をほとんど落とさずに、高率に局所の腫瘍を制御することが可能であるというメリットがあります。
一部の臨床報告では、切除可能なI期症例について、手術とSBRTのランダム化比較試験を行ったところ、SBRTのほうが手術より成績が上回ったという報告があります。NCCNガイドラインでは、この報告をもって直ちにSBRTを用いるべきということにはならないものの、その低侵襲性から、高齢者や低肺機能の症例や、手術を拒否する症例にはSBRTを推奨されるべきという推奨を行っています。
その治療計画は、肺がんが呼吸性によって位置が変動するため、最近のCTの高精度化に伴い、各呼吸の約10分割された位相(いそう)毎に位置情報を取得し、それを画像化して行います。つまり、呼吸の各位相時の腫瘍の位置をクリアな画像で表現させることが可能となったのです。これを3次元に時間軸を足した4DCTと呼ぶのですが、肺がんのSBRTには4DCTによるCT撮像が望ましいとされています。
この方法は、4DCTで撮像したCT画像には腫瘍周囲のSpiculaがはっきり確認できるので、その部分を含んでCTVを描画します。それを10位相分描画し、それらの和集合を取り、それを全体のCTVとします。さらに状況によっては2㎜程度のマージンをとり、さらに3~5㎜のSet–upマージンを設定してPTVを作成します。そして、線量制約を満たすように、多方向からPTVに線量が集中するように多門照射を行うのです。この線量分布図は資料②のようになります。
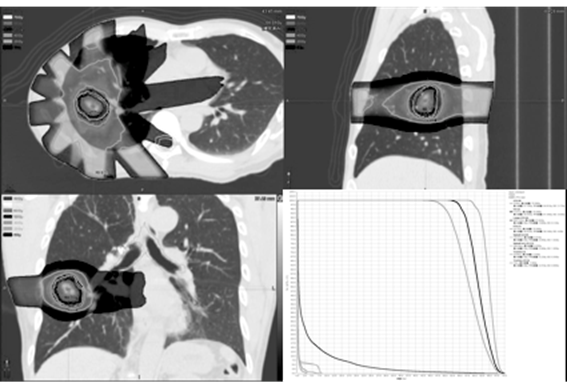
資料②
その際、PTVのマージンに照射筒に適切なマージン(リーフマージン)をつけます。一般にリーフマージンを狭めたほうがPTVのマージンおよびその外側の線量は低下しますが、中心への線量は増加します。ですから、周囲の正常肺の線量は低下するのです。
I期非小細胞肺がんの定位放射線治療の治療直前および治療中の観察は、治療前には、一般にX線画像を撮って計画時の画像と比較するか、CBCT(Cone beam CT)を撮って治療計画時のCTと比較し、位置のずれを計算し、それを補正してから治療に入ります。また、EPID(Electronic portal imaging device)という装置で治療ビームのX線を画像化し、治療中の位置を確認する方法もあります。
治療中、とくに問題となる有害事象はない場合がほとんどです。腫瘍はCT上、治療後1カ月後あたりより縮小を始め、やがて3カ月後あたりから正常肺の肺炎の陰影が高線量域を中心に現れ出し、4~6カ月後に最大化します。その後、緩徐に吸収され、治療後1~2年で固定化します。肺炎の症状は治療後2~6カ月後に起こることが多いとされています。治療計画として、正常肺の20Gy以上照射される割合V20を15%以内に抑えることが肝要で、可能であれば10%以内に抑えることが望ましいです。
一方、腫瘍の局所再発は治療後6~24カ月付近で起こることが多く、その後は減るものの、5年後以降にも局所再発することがあります。したがって、治療2年後までは3カ月に1度のCTにての経過観察が望ましいです。それ以降は4~6カ月に一度のCTでの経過観察で差し支えありません。
放射線治療の技術は今世紀になり、非常なスピードで進歩を遂げています。今後は、より身体に優しい放射線治療が行われるようになっていくことが期待されています。

唐澤 克之(からさわ・かつゆき)
1959年東京生まれ。東京大学医学部卒業後。1986年スイス国立核物理研究所客員研究員。1989年東京大学医学部放射線医学教室助手。1993年社会保険中央総合病院放射線科医長。1994年東京都立駒込病院放射線科医長となり、2005年より現職。専門は放射線腫瘍学。特に呼吸器がん、消化器がん、泌尿器がん。日本放射線腫瘍学会理事、日本頭頸部腫瘍学会評議員、日本ハイパーサーミア学会評議員。近著に『がんの放射線治療がよくわかる本』(主婦と生活社)などがある。








