(監修:がん感染症センター都立駒込病院外科部長 高橋慶一先生)
2.大腸がんの治療について
2-1.大腸がんの治療
- 大腸がんの治療は、病期によって決まる。
- 0期とⅠ期の一部なら、手術せずに内視鏡治療で治癒を目指す。
- 内視鏡治療が対象とならないⅠ期、Ⅱ期、Ⅲ期なら手術が中心となる。Ⅳ期や再発でも手術が可能な場合がある。
- Ⅳ期や再発は、化学療法が中心となる。
治療法を決めるためには、その前に治療方針を考える必要があります。「がんの状態から選択可能な医学上の治療(方針)」はある程度決まっていますが、「患者さんが今後どう生きたいかの治療方針」は、患者さん次第です。
治療の多くは後戻りできません。多くのがんは数週間の違いで大きく結果は変わらないので、闇雲に治療を急ぐよりも、しっかり病状を把握して、情報を集め、よく考えて治療方針を決めることが大事です。
医師と相談しながら、適した治療法を選び出し、それぞれの治療法の効果とリスクをしっかり理解して、最も納得の行く治療法を決めてください。
大腸がんの治療方法としては、「内視鏡治療」「手術」「化学療法」があります。大腸がんは、がんを完全に取りきれれば治癒する可能が高いため、切除を基本とします。
いずれの治療法を行うかは、病期によって決められます。
0期とⅠ期の一部(がんが粘膜下層の浅い部分に達している場合)
内視鏡治療が可能です。
内視鏡治療ができないⅠ期と、Ⅱ期、Ⅲ期
手術による治療が行われます。
Ⅲ期と再発のリスクが高いⅡ期
手術の後に、再発を防ぐための「術後補助化学療法」が行われます。
Ⅳ期
- 転移が1ヵ所で切除が可能な場合や原発巣に再発した場合は、治癒を目指した手術が行われます。
- 手術ができないⅣ期の場合は、化学療法を中心とした治療が行われます。抗がん剤や分子標的薬の進歩で、長い生存期間が得られるようになっています。
再発
再発臓器が1つに限局していて、すべてのがん病巣を切除できる場合には、手術の適応となります。再発臓器が2つであっても、すべてのがん病巣が切除できる場合、手術が行われることもあります。
手術ができないと判断された場合には、化学療法を中心とした治療が行われます。
大腸がんの再発の治療法は種類も多く、効果が高いものもあり、簡単にあきらめる必要はありません。
図:病期(ステージ)別の主な治療の流れ
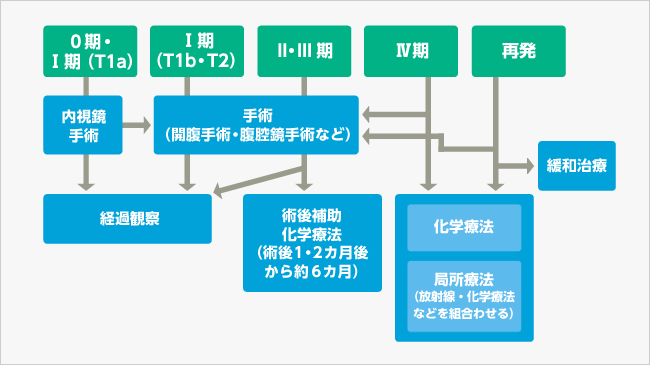
医療機関にもよりますが、確定診断から手術まではひと月ほどの猶予のあることが多いです。この間に、治療法や術後の生活の変化などについて、不安や疑問点があれば、主治医に相談しておきましょう。
2-2.大腸がんの治療―1.内視鏡治療
- 開腹せず、腸管も切断しないため、身体的な負担の軽い治療である。
- 3つの方法があり、がんのタイプや大きさに応じて適切な方法が選ばれる。
- 内視鏡治療後の病理検査の結果によっては、再発を防ぐため、手術が必要になることもある。
内視鏡治療は、肛門から大腸に内視鏡を挿入し、大腸の中を見ながら、内視鏡の先端から手術器具を出して行う治療です。開腹しませんし、腸管の切断もしないため、体への負担が軽い治療です。
この治療の対象となるのは、がんが粘膜にとどまっている0期と、がんが粘膜下層に達しているⅠ期の一部です。粘膜下層に入り込んでいるのが1㎜未満であれば、内視鏡治療の対象となります。
内視鏡治療の方法には、「ポリペクトミー」「EMR(内視鏡的粘膜切除術)」「ESD(内視鏡的粘膜下層剥離術)」という3つの方法があります。がんのタイプや大きさに応じて、適した方法が選択されます。
図:内視鏡治療の方法
内視鏡治療で切除した組織は、必ず病理検査に回され、顕微鏡で調べられます。その結果、がんが粘膜内にとどまっていて、切除断端(切り口)にがんが見つからなければ、リンパ節転移の可能性はほとんどないので、これで治療は終了となります。完治する割合は、ほぼ100%です。
しかし、がんが粘膜下層に達している場合には、リンパ節転移の可能性について考える必要があります。次のようなことが1つでもあれば、内視鏡治療が適さないがんだったということになります。
- がん細胞が性質の悪いタイプ(低分化がん)だった。
- がん細胞内の血管やリンパ管に、がん細胞が認められた。
- がんが粘膜下層の深い部分(1㎜以上)まで達していた。
- がん細胞が周囲の組織に浸み込むように広がるタイプだった。
これらのうち1つでも当てはまる場合には、そのままでは再発の危険性が高いため、追加の治療として手術が行われます。つまり、内視鏡治療が適していたかどうかは、最終的にはがんを切除し、その組織を調べてみないとわからないのです。
2-3.大腸がんの治療―2.手術
- 手術時には、がんのある部分の腸管を切除するだけでなく、再発を防ぐために、転移の可能性があるリンパ節も切除する。
- 直腸がんでも肛門を温存する手術法が開発され、直腸がんの手術の80%以上が肛門機能温存術になっている。
- 人工肛門になっても高いQOLを保つことは可能で、多くの人が社会復帰している。
Ⅲ期までの大腸がんで、内視鏡治療が適さないものに対しては、基本的に手術が行われます。
離れた臓器に転移があるⅣ期や再発でも、次の場合は、治癒を目指した手術が行われることがあります。
- 再発が原発巣(がんが最初に発生した場所にある病巣)に限られている。
- 再発や転移が、肝臓、肺、腹膜などのどれか1臓器に限られ、それが手術で切除可能。
大腸がんの手術では、腸管を切除するだけでなく、リンパ節の切除も行われます。転移の可能性があるリンパ節を、適切な範囲で切除することが、再発の予防に役立ちます。これを「リンパ節郭清(かくせい)」といいます。
手術には、いくつか種類があり、進行度や発症部位などによって選択が異なります。
1.結腸がんの手術
結腸がんの場合には、開腹手術や腹腔鏡手術によって、がんのできているところを中心に、前後10㎝ずつ含めて腸管を切除します。
腹腔鏡手術とは
腹腔鏡手術は、お腹を開かずに、開腹手術と同様の摘出ができます。
図1:腹腔鏡手術
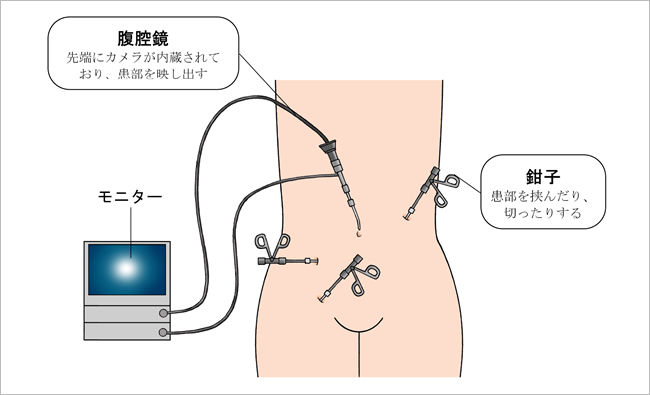
腹腔鏡手術は切開部位が小さいため、開腹手術に比べると、術後3日間ほどの痛みが軽く、入院期間も1~2日ほど短縮されます。ただし、大腸を切断してつなぎ、リンパ節を切除するのは、開腹手術と同じです。治療の対象となるのは、主に結腸がんですが、最近では、直腸がんに対しても、腹腔鏡手術が安全に行われるようになってきています。
手術後は、さらに、転移の可能性があるリンパ節などを含めて切除します。
リンパ節への転移は、腸管の近くのリンパ節から始まり、血管に近いほうへと進んでいきます。そこで、がんの病期に応じて、リンパ節をどこまで切除するかが決まっています。Ⅰ期であれば「D2郭清」または「D3郭清」です。Ⅱ期とⅢ期なら「D3郭清」が行われます。
図2:リンパ節郭清
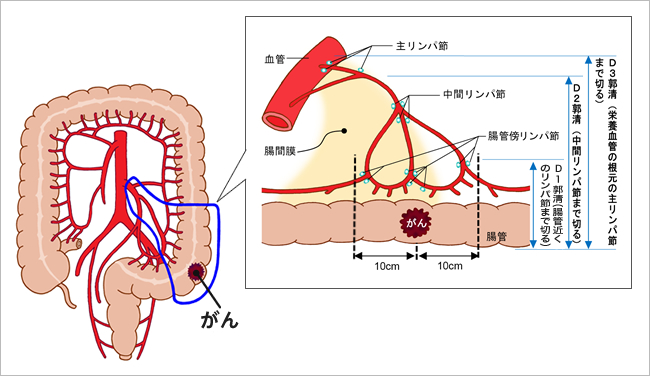
結腸は長いので、20cmほど切除しても、機能的に大きな問題が生じる可能性は低く、術後の生活への影響もあまり出ません。
2.直腸がんの手術
直腸がんの手術は、結腸がんの手術に比べると複雑です。特に肛門の近くにがんができている場合には、肛門を残せるかどうかが問題になってきます。
直腸がんでどのような手術を行うかは、がんのある部位によって異なります。
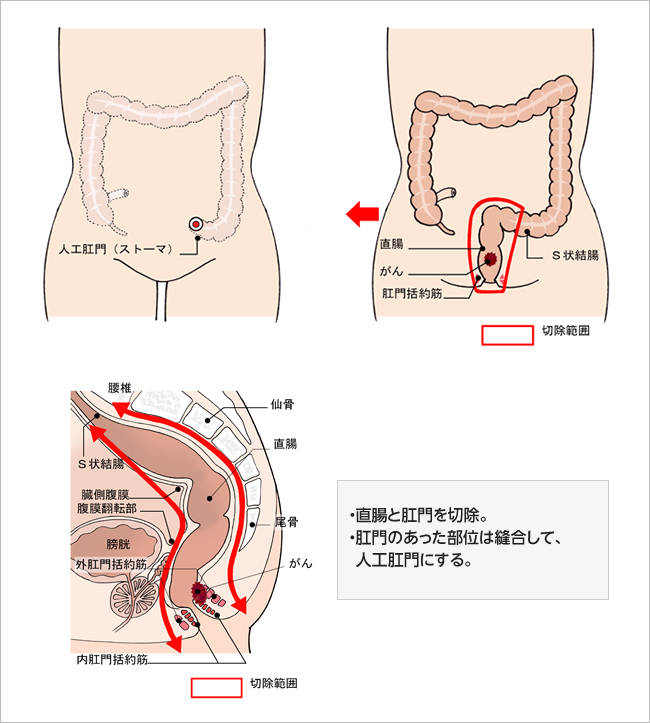
(1)がんが肛門のすぐ近くにある場合
直腸と一緒に肛門も切除する「直腸切断術(マイルズ手術)」が選択されます。この場合には、排便するための「人工肛門(ストーマ)」を造設します。
図3:直腸切断術と人工肛門
(2)がんが肛門から離れている場合
手術
がんを含めて腸管を切除します。直腸でのリンパ液の流れは、主に上方に向かっているため、リンパ節転移は上方のほうがリスクが高いです。そのため、がんのできている部位の上方(S状結腸側)では10㎝以上切除しますが、下方(肛門側)では2~3㎝切除すればよいとされています。
がんが肛門から離れている場合、がんの発生した部位により、次のような手術を行います。
直腸S状部のがんに対しては、「前方切除」を行います。
図4:前方切除
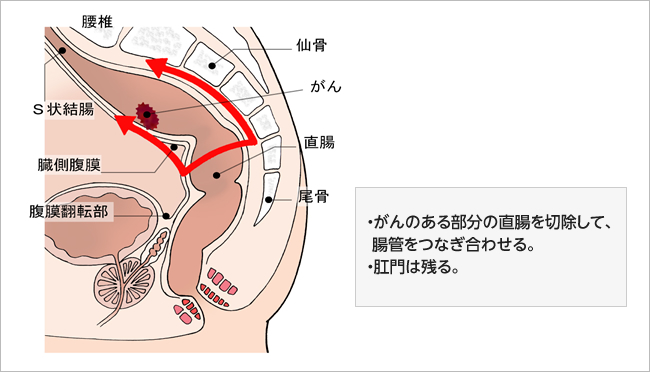
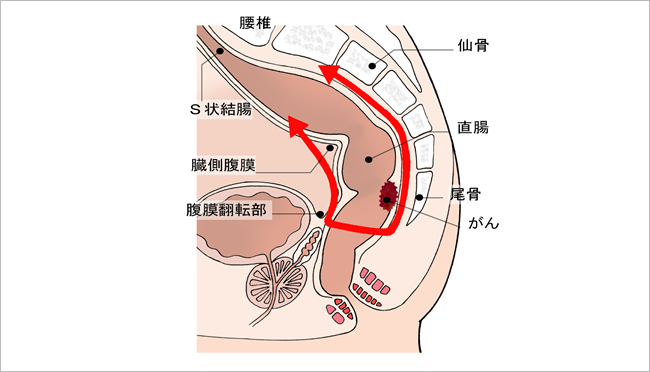
上部直腸のがんに対しては、「低位前方切除」を行います。
図5:低位前方切除
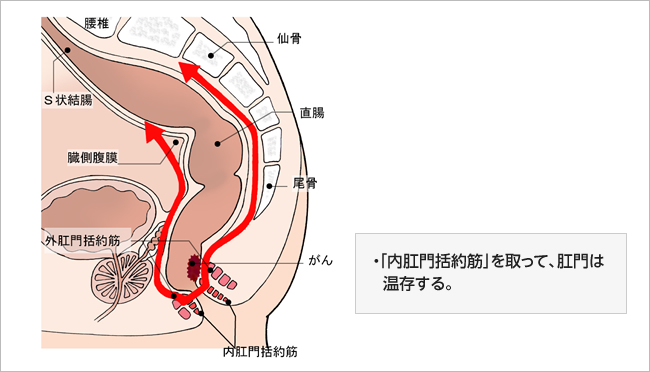
下部直腸のがんに対しては、かつてはほとんどの患者さんに直腸切断術が行われていましたが、現在では、「超低位前方切除」や「内括約筋部分切除」なども行われ、なるべく肛門を残すようになっています。
図6:超低位前方切除
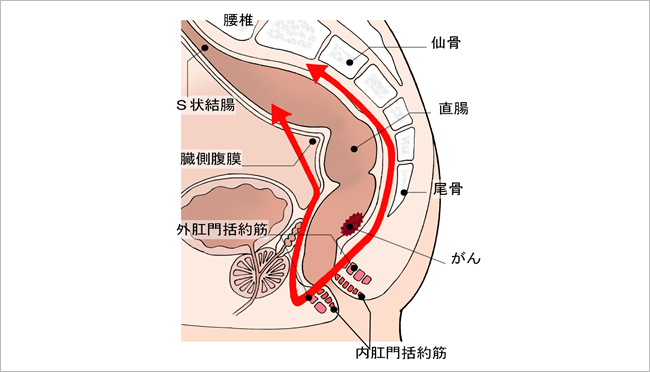
図7:内括約筋部分切除
肛門機能の温存について
がんが肛門から3~4㎝以上離れていれば、原則として肛門機能温存術が行われています。最近では、直腸がんの手術の80%以上が、肛門機能温存術になっています。
ただし、肛門機能を温存するかどうかの選択は、慎重に行う必要があります。温存した時としない時のメリットデメリットをよく理解して、患者さん自身にとって最も重要なことは何かを考えて、決めてください。
患者さんが肛門機能を温存したいと考えるのは当然ですが、肛門を残したために、肛門機能に問題が生じてかえってQOLが低下したり、再発の危険性が高まったりすることがあります。高齢者でもともと肛門機能が低下している場合、便失禁などに悩まされることもあります。再発した場合には、完治を目指すことは困難になりますから、再発する危険性の低い手術法を選択することが、何より重要なのです。
直腸のまわりには、様々な臓器(膀胱・前立腺・子宮など)や自律神経があるので、手術が難しく、術後に後遺症の出るおそれもあります。
図8:直腸周囲の自律神経
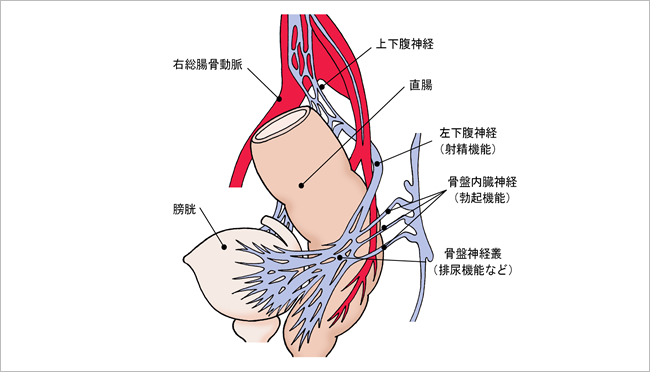
そのため、医師とコミュニケーションを取りながら、それぞれの手術の長所や問題点をよく理解し、自分がこれからどう生活したいかについてよく考えて、選択する必要があります。
もし人工肛門になったとしてもQOL(生活の質)が極端に低下してしまうわけではありません。最初は多少苦労したとしても、そのうち慣れて、特に不便を感じることもなく、日常生活を送れるようになります。人工肛門になっても多くの人が社会復帰し、問題なく仕事などを続けています。
2-4.大腸がんの治療―3.術後補助化学療法
- 再発リスクの高いⅡ期の一部やⅢ期では、術後補助化学療法を行うことで再発率が低下する。
- 基本的には副作用の軽い抗がん剤が使われるが、ⅢB期の術後補助化学療法では強い抗がん剤治療も使われる。
- 再発すると完治が困難になるので再発を防ぐことは非常に重要。
手術でがんを切除できても、再発が起こることがあります。これは、見えるがんを取り除いても、画像検査でも発見できないような微小ながんが、体内に残ることで起こります。そこで、再発を防ぐために、必要に応じて「術後補助化学療法」が行われています。化学療法は全身に対する治療なので、すでに転移しているかもしれない微小がんを死滅させることで、再発を防ぎます。いったん再発してしまうと、完治を目指すことは困難になりますから、再発を防ぐことはとても重要です。
術後補助化学療法の対象となるのは、再発の危険性が高い大腸がんです。具体的には、Ⅲ期と、Ⅱ期の一部が対象となります。Ⅱ期の大腸がんに対しては、基本的には補助化学療法を行いませんが、再発リスクが特に高い場合(がん細胞の悪性度が高い、がんが大腸壁の外に出て接する臓器に浸潤しているなど)には、患者さんとよく話し合った上で、補助化学療法が行われることがあります。
術後補助化学療法では、基本的には内服の抗がん剤による治療が行われます。次のような抗がん剤が使われています。治療期間は6ヵ月間です。これらの治療は、副作用が比較的穏やかです。
- 5-FU(フルオロウラシル)+LV(ホリナート)療法
- UFT(テガフール・ウラシル)+LV療法
- カペシタビン療法
Ⅲ期の大腸がんでも、再発のリスクが特に高いⅢB期(リンパ節転移が4個以上など)に対しては、強めの化学療法が行われることがあります。これらの治療には、点滴で投与する抗がん剤も使われます。再発を防ぐ効果が高いのですが、副作用も強くなります。次のような抗がん剤治療が行われています。
- FOLFOX(フォルフォックス)療法(5-FU+LV+オキサリプラチン併用療法)
- CapeOX(カペオックス)療法(カペシタビン+オキサリプラチン併用療法)
欧米では、再発を防ぐための補助療法として、放射線療法や化学放射線療法も行われていますが、日本ではあまり行われていません。日本では手術単独での治療成績がよいこともあり、欧米より再発リスクが低く、更に放射線治療による副作用も考慮し、術後補助化学療法が選ばれることが多いです。
2-5.大腸がんの治療―4.化学療法
- 適切な化学療法を受けることで生存期間が大幅に延長する。
- 全身状態が良好であれば強力な治療が推奨される。
- 1次治療が効かなくなった後も、2次治療、3次治療を行うことで、生存期間を延ばすことができる。
遠隔臓器に転移があるⅣ期の大腸がんや、手術後に再発した大腸がんでも、治癒を目指した手術が行われることがあります。手術が適応にならない場合には、主に化学療法が行われます。
全身状態が良好な場合
全身状態が良好であれば、強力な治療によって、がんの増殖を抑え込んでいる期間を、より延長することができます。その場合には、次のような治療の選択肢があります。
図1:化学療法の治療方針の例(強力な治療が適応となる患者さんの場合)
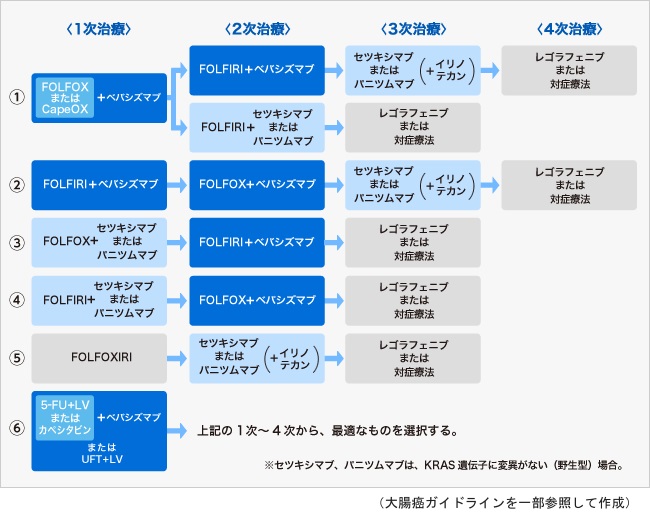
1次治療では、FOLFOX(フォルフォックス)療法やCapeOX(カペオックス)療法と、分子標的薬の併用が基本となっています。1次治療で使われる分子標的薬は、ベバシズマブ、セツキシマブ、パニツムマブの3種類です。このうち、セツキシマブとパニツムマブは、がん細胞のKRAS(ケイラス)という遺伝子を調べ、変異がない場合に使用することができます。変異があるがんには効かないことがわかっているからです。ベバシズマブは誰にでも使用できます。
1次治療が効かなくなれば2次治療を行い、2次治療が効かなくなれば、3次治療に移ります。このようにして、できるだけ長い期間、副作用をコントロールしながら、がんの増殖を抑え込むことを目指します。2次治療以降の治療では、それまでに使用していない薬剤を、組み合わせたり、単剤で使用したりします。
このようにして、5-FU系抗がん剤(5-FU、カペシタビン、UFT)、オキサリプラチン、イリノテカン、ベバシズマブ、セツキシマブ、パニツムマブなど、中心となる薬剤を残さずに使い切るようにします。
手術できないと判断されたⅣ期や再発の場合、化学療法を行わない場合の生存期間の中央値は約8ヵ月です。最近は化学療法が進歩したため、治療を受けることで、生存期間中央値は約2年まで延長しています。
薬剤の選択は、がんの増殖を抑え込むことを第一に考えますが、患者さんの生活を考慮することも大切です。たとえば、仕事をしながら治療するのであれば、通院回数が少なくてすむ薬剤がいいかもしれません。1人で暮らす高齢者であれば、飲み忘れが心配な内服薬より、点滴の薬が向いているかもしれません。主治医とよく相談し、患者さんの生活を考慮した治療法を選択できるとよいでしょう。
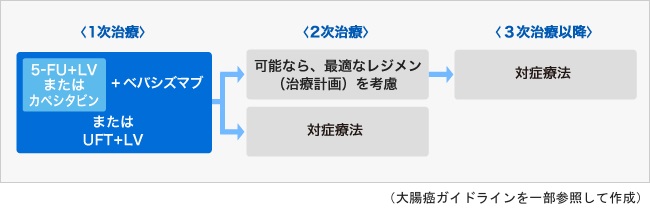
全身状態に問題がある場合
全身状態に問題があるなどの理由で、強力な治療が適応とならない場合には、副作用が軽い治療が選択されます。
図2:化学療法の治療方針例(強力な治療が適応とならない患者さんの場合)
2-6.大腸がん治療で使われる薬剤
- 大腸がん治療に使われる薬には、抗がん剤、分子標的薬がある。
- 多くの薬剤の中から、患者さんに適した薬が選択される。
大腸がんの治療で使用される薬剤は、抗がん剤、分子標的薬が主なものです。この他に、副作用を抑えるための薬などが、必要に応じて使われます。
抗がん剤
細胞に対して毒性を発揮する薬です。主な抗がん剤には、次のものがあります。
表1:主な抗がん剤
| 名称 |
投与法 |
| 5-FU系抗がん剤 |
フルオロウラシル(5-FU) |
注射薬 |
| テガフール・ウラシル配合剤(UFT) |
経口 |
| テガフール・ギメラシル・オテラシルカリウム配合剤(S-1) |
経口 |
| カペシタビン |
経口 |
| ロイコボリン |
経口・注射薬 |
| イリノテカン |
注射薬 |
| オキサリプラチン |
注射薬 |
表2:複数薬の併用治療方法
| 治療法 |
名称 |
投与法 |
投与間隔 |
| FOLFOX療法 |
5-FU+ロイコボリン
+オキサリプラチン |
点滴 |
2週間おき |
| CapeOX療法 |
カペシタピン
+オキサリプラチン |
経口 |
点滴+2週間内服
その後1週間休む |
| FOLFIRI療法 |
5-FU+ロイコボリン
+イリノテカン |
点滴 |
2週間おき |
| IRIS療法 |
S-1+イリノテカン |
点滴 |
2週間おきに点滴
2週間内服して、その後2週間休む |
| FOLFOXIRI療法 |
5-FU+ロイコボリン
+オキサリプラチン+イリノテカン |
点滴 |
2週間おき |
| 5-FU+LV療法 |
5-FU+ロイコボリン |
点滴 |
週1回×6回
その後2週間休む |
| UFT+LV療法 |
UFT+ロイコボリン |
経口 |
4週間内服
その後1週間休む |
| カペシタビン療法 |
カペシタピン |
経口 |
2週間内服
その後1週間休む |
分子標的薬
分子標的薬は、がん細胞特有の分子を標的にするので、他の細胞を傷つけるリスクが低く、副作用が比較的少ないのが特徴です。
表3:分子標的薬
| 名称 |
投与法 |
投与間隔 |
| ベバシズマブ |
点滴 |
2または3週間おき |
| セツキシマブ |
点滴 |
1週間おき |
| パニツムマブ |
点滴 |
2週間おき |
2-7.大腸がん治療の副作用
- 手術後は軟便になったり、排便回数が多くなったりするが、数ヵ月で徐々によくなる。
- 手術後に排便に問題があっても、紙パンツなどを利用すれば安心して外出できる。
- 化学療法の副作用に対しては、下痢止めや制吐剤などを利用するとよい。
- どのような副作用が出やすいかを知っておき、症状が現れたらすぐ医師に伝えて対処してもらう。
手術後は、血便が出たり、軟便になったりしやすいものです。ただ、こうした症状は、通常1~2ヵ月ほどでおさまってきます。
結腸がんの手術後
便が停滞しやすくなり、排便回数が多くなることがあります。
こうした頻便も、術後2~3ヵ月で落ち着いてくるのが普通です。
直腸がんの手術(肛門機能温存)
排便回数が多くなります。
徐々に少なくなっていき、術後6ヵ月以降は、1日に2~5回程度になります。
徐々によくなっていくので、あせらずに慣れていくことが大切です。トイレのことが気になって家に閉じこもりがちになる人もいますが、紙パンツなどを利用して、失禁やもれ対策をすれば、安心して外出することができます。
便秘も、手術後によく起こる症状です。大腸の働きが低下するため、便を運搬する働きが低下してしまうのです。激しい痛みを伴ったり、吐き気や嘔吐を伴ったりする場合は、腸閉塞の可能性があるので、すぐに受診することが大切です。
緊急に受信する必要のある症状について、退院前に、医師に確認しておくと、安心です。
2.化学療法の副作用のケア
術後補助化学療法でも、Ⅳ期や再発に対する化学療法でも、化学療法を受ければ必ず副作用を伴います。
しかし、他の薬などで対処できるようになっています。
| 種類 |
代表的な副作用 |
対処 |
抗がん剤
(FU、UFT、カペシタビン、オキサリプラチン、イリノテカンなど) |
下痢、色素沈着、吐き気、嘔吐、脱毛、貧血、白血球減少など。 |
・下痢止めや制吐剤などによる治療。
・それでもよくならなければ、抗がん剤の減量や休薬。
|
分子標的薬
(ベバシズマブ、セツキシマブ、パニツムマブなど) |
高血圧、皮膚障害、消化管穿孔、血栓症など。 |
・副作用が出る前からの予防的な治療。 |
化学療法を受ける場合には、どのような副作用が現れやすいのかをよく知っておく必要があります。もし症状が現れたら、すぐに主治医に報告して、適切な処置を受けるようにします。副作用をコントロールし、治療を継続できるようにすることが、大事です。
2-8.大腸がんの退院後の定期検診
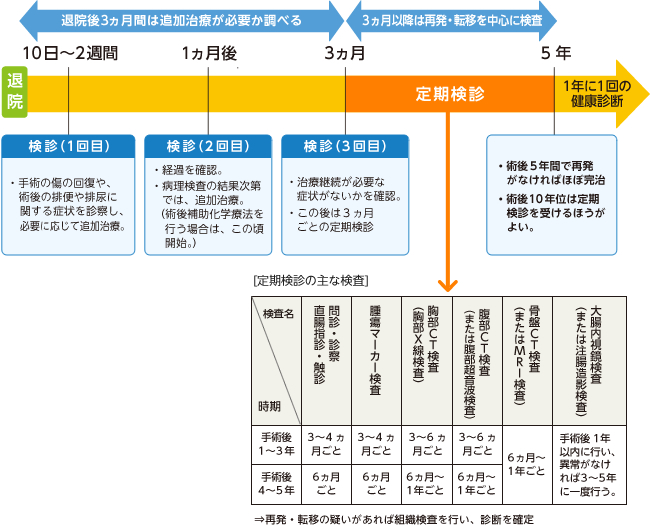
大腸がんは再発が比較的少ないといわれているとはいえリスクはあるので、退院後に定期検診を欠かさず受けることが大切です。再発があっても、早期発見できれば治癒する可能性が高いです。
退院後の定期検診のおおよその流れは、下記の通りです。
2-9.大腸がんの治療費
治療法によって入院期間やかかる費用が異なるので、治療法を選ぶ時には主治医に確認しておくと安心です。
医療機関によって差があるので、以下は目安です。
| 治療法 |
所要時間 |
入院期間 |
金額* |
|
内視鏡治療(EMR・ポリペクトミー)
|
30分~1時間 |
1~2日 |
5万円程度 |
| 内視鏡治療(ESD) |
1~2時間 |
約1週間 |
15万~20万円程度 |
| 外科治療(開腹手術) |
2~4時間 |
約10日間 |
30万円程度 |
| 外科治療(腹腔鏡手術) |
2~5時間 |
7~10日間 |
50万円程度 |
*健康保険適用で3割負担、検査費や入院費は別
2-10.大腸がんの患者さんがよく気にしたり悩んだりすることQ&A
- Qセカンドオピニオンは、すべき?
- A
- 担当医の意見が第一の意見であるのに対し、他の医師の意見をセカンドオピニオンと呼びます。すべての患者さんがセカンドオピニオンを聞きに行ったほうがよいわけではありません。担当医の説明を聞き、自分で納得できればそれで十分である場合も多いでしょう。
しかし納得がいかない場合には、これまでの治療経過・検査結果・今後の予定などを主治医に記載してもらい、別の医師の意見を聞くのもよいでしょう。そして、その結果を主治医に持ち帰って相談するのがベストです。
- Q術後の生活で特に気を付けることは?
- A
- 退院後約1~3ヶ月は、食事を段階的に戻したり、体に負荷をかけないようにして過ごす期間です。この間に、少しずつ、手術前の生活に戻していってください。
手術後は、排便関係(軟便・下痢・便秘など)で苦労される方が多いですが、1~6ヶ月くらいで、ほぼ元の状態に戻ります。規則正しい生活・栄養バランスの取れた食事・適度な運動を心掛けて頂けば、排便リズムが整いやすくなります。
- Q人工肛門になっても日常生活に支障はないそうですが、スポーツや旅行は可能ですか?
- A
- スポーツは、ストーマ(人工肛門)を装着した部分を強くこすったり、ぶつけたりしなければ、特に制限する必要はありません。避けたほうがいいのは、柔道やラグビーのように、うつぶせになったり、激しくぶつかり合ったりするスポーツです。旅行も問題ありませんが、飛行機の中では気圧の関係でストーマ袋がふくらみやすくなるので、こまめに空気を抜く必要があります。
- Q手術によって性機能が失われることはありませんか?
- A
- 直腸の周囲を通っている自律神経は、勃起や射精などの性機能に関わっています。そのため、これらの神経が傷ついてしまうと、性機能障害が起きることがあります。かつては手術で神経も切除していましたが、現在行われている手術では、ほとんどの場合、自律神経を温存する手術法が採用されています。性機能を失いたくないという意思があるなら、それを医師に伝えておくとよいでしょう。ただし、神経は大変にデリケートですから、自律神経温存術を行っても、絶対に後遺症が出ないとは限りません。
- Q手術を受けた後、仕事に復帰できますか?
- A
- 個人差はありますが、術後の職場復帰は、1~3ヶ月程度が目安です。
定期検診や追加治療などで通院が必要なことを理解してもらう必要があります。
大腸がんに関する主な公開記事
高橋慶一先生(がん・感染症センター都立駒込病院外科部長)が大腸がん治療の基礎知識についてに解説しています。
免疫力を高める方法が変わる,世界的に注目を集める話題を取材。最新医薬品開発から患者にやさしい方法まで。
免疫の状態をよくすることでがんの闘病を支える。補完代替医療の特別講演を取材レポート。
あなたにおススメの記事はこちら
<Web公開記事>
がんの治療効果を高めるには、免疫抑制を解除し、低下した免疫力を回復させることが重要であるということが明らかになってから、この分野の研究は急速に進みつつある。第52回「日本癌治療学会」において、免疫抑制細胞の異常増殖を抑える方法の研究が、着々と進んでいることが言及されている。
<Web公開記事>
ハイパーサーミア(がん温熱療法)装置「サーモトロンRF – 8」、改良型電磁波加温装置「ASKI RF–8」を開発した、元株式会社山本ビニター専務取締役、現株式会社ピー・エイチ・ジェイ取締役最高技術部長・山本 五郎(いつお)氏にお話を伺いました。
<Web公開記事>
免疫力改善成分ごとに、ヒト臨床試験の論文について、紹介しています。
【特集】「新連載」山田邦子の がんとのやさしい付き合い方・人気の記事
<Web公開記事>
乳がんを経験された山田邦子さんが、がん患者さんが安心して治療に臨める情報を発信
<Web公開記事>
がん患者さんのQOL(生活の質)をいかに維持していくか、小林製薬株式会社中央研究所でがんの免疫研究を続けている松井保公さんにお話を伺いました。
<Web公開記事>
テレビでおなじみの南雲吉則先生が提唱する「がんから救う命の食事」を中心に、がん患者さんとそのご家族にも役立つ、がん予防のための「食の在り方」について、話を伺った。




















