がん治療(標準治療)の基礎知識
治療の流れを理解し、より適切な治療を受けるために
第12回 前立腺がん
高齢の男性に多い治る人が多いがん
前立腺がんは、男性の生殖器である前立腺(図1)に発生するがんです。
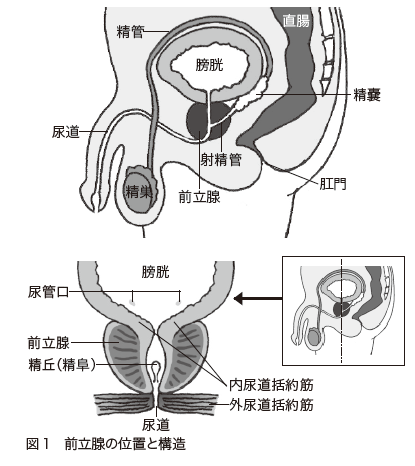
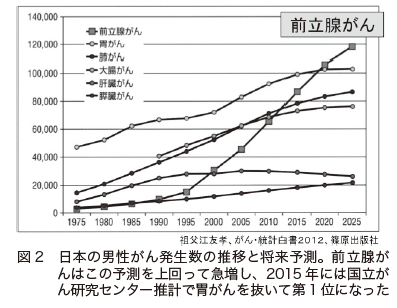
かつては、欧米では発生頻度が高いものの、日本では比較的少ないと言われていました。しかし、近年では、わが国でも前立腺がんが急増しています。日本における前立腺がんの罹患数(2011年の全国推計値)は、男性では、肺がんや大腸がんを抜き、胃がんに次いで第2位となっていました(地域がん登録全国推計によるがん罹患データ)。さらに、前立腺がんは近年急増し(図2)、国立がん研究センターによる推計では2015年には胃がんを抜き9万8400人で、男性のがんの罹患数で第1位になっています。
前立腺がんによる死亡数(2013年)は、肺がん、胃がん、大腸がん、肝臓がん、膵臓がんに次いで第6位です(人口動態統計によるがん死亡データ)。
がん種別の5年相対生存率(2003~2005年診断例)は、93.8%となっています(地域がん登録によるがん生存データ)。罹患数は急増していますが、早期に高齢の男性に多い治る人が多いがん前立腺がんは、男性の生殖器である前立腺(図1)に発生するがんです。かつては、欧米では発生頻度が高いものの、日本では比較的少ないと言われていました。しかし、近年では、わが国でも前立腺がんが急増しています。日本における前立腺がんの罹患数(2011年の全国推計値)は、男性では、肺がんや大腸がんを抜き、胃がんに次いで第2位となっていました(地域がん登録全国推計によるがん罹発見して適切な治療を行うことで、治る人が多いがんだといえます。
前立腺がんは高齢者に多く、診断時の年齢は70歳代が最も多くなっています。日本で前立腺がんが急増しているのは、高齢者人口が増えていることも重要な原因の一つとなっています。
前立腺がんの細胞は、アンドロゲン(男性ホルモン)の影響を受けやすいという特徴があります。アンドロゲンの刺激で発育・増殖し、アンドロゲンがなくなると死滅する性質があるのです。このような性質をアンドロゲン依存性といいます。
早期発見に有効なPSA検査
前立腺がんを早期発見するためのスクリーニング検査としては、血液中のPSA(前立腺特異抗原)を測定する「PSA検査」が効果的です。前立腺がんがあると、血液中に出てくるPSAの量が増えるのです。基準値は4.0ng/㎖で、これを超えている場合、前立腺がんの疑いがあると考えられます。血液検査なので簡単に行うことができ、50歳以降の人は受けることが勧められています。
さらに、「直腸指診」や「経直腸エコー(経直腸超音波検査)」もスクリーニングとして行われる検査です(図3)。
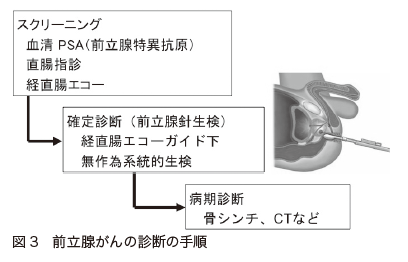
直腸指診は、肛門から指を入れ、直腸の前壁越しに、その裏側にある前立腺を触れる検査です。固さなどから、がんの有無を調べます。
経直腸エコーは、肛門から直腸内に超音波の発信器を入れ、前立腺を画像化する検査です。前立腺の大きさや形がわかる他、がんが描き出されることもあります。
増加し続ける前立腺がんへの対応として、PSA検査による前立腺がん検診が提唱されています。前立腺がん検診を実施することで、進行がんや転移がんの発生を抑えることができ、死亡率が低下することが示されています。その一方で、前立腺がん検診を行えば、治療の必要がない前立腺がんを発見してしまうこともあります。それによる過剰診断、過剰治療が危惧されています。
確定診断のためには、前立腺針生検が必要
スクリーニング検査で、前立腺がんの疑いがあるとされた場合には、診断を確定するための検査が必要になります。そのために行われるのが「前立腺針生検」です(図3参照)。前立腺に注射針のような生検用の針を刺し、前立腺の組織を採取します。それを顕微鏡で観察して、がん細胞があるかどうかを調べるのです。
この検査は、経直腸エコーで前立腺を描き出し、その画像を見ながら、10~12本の針を刺していきます。前立腺全体から、まんべんなく組織を採取します。針は会陰部から刺す方法と、直腸から刺す方法があります。
前立腺針生検で、前立腺がんであると確定診断がついた場合には、がんの広がりを調べる検査が行われます。前立腺内の状態や周囲への浸潤の状態を調べるために、「MRI検査」が行われます(図4)。
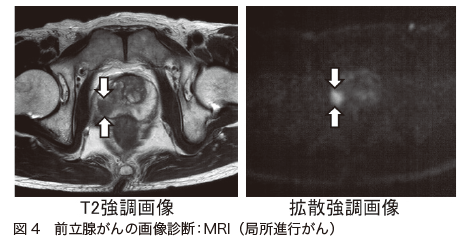
がんがはっきり見えるように、「T2強調画像」や「拡散強調画像」が用いられることもあります。
転移を調べる目的で行われるのは、「骨シンチグラフィー」と「CT検査」です。骨シンチグラフィーは、骨に取り込まれやすい放射性物質を用いた検査で、骨への転移を調べるために行われます(図5)。
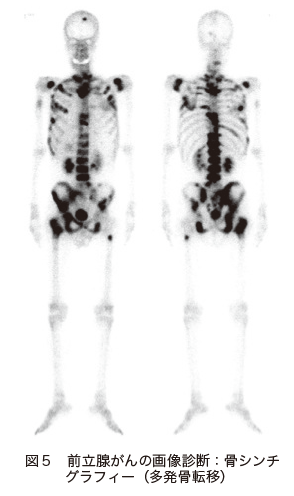
CT検査は、リンパ節への転移や全身への転移を調べるのに効果的です。
進行度とリスク分類に応じ治療方針を立てる
前立腺がんは、前立腺に限局している「限局がん」と、すでに転移が起きている「進行がん(転移がん)」に分類することができます。
また、前立腺がんの治療法には、「PSA監視療法(積極的監視療法)」「手術療法」「放射線療法」「ホルモン療法」「化学療法」などがあります。
治療法を決めるにあたっては、がん側の要因と患者側の要因を考慮する必要があります。
がん側の要因には、転移の有無や部位、前立腺がんによる自覚症状の有無や程度、リスク分類があります(表1・表2)
![表1 前立腺がんの病期分類
[TNM 分類]
T1a 直腸診や画像検査では見つからないが、組織を調べると、切除した組織の5%以下に、偶然発見されたがん
T1b 直腸診や画像検査では見つからないが、組織を調べると、切除した組織の5%を超え、偶然見つかったがん
T1c 直腸診や画像検査では見つからないが、PSA 値の上昇で疑われ、生検によって確認されたがん
T2a がんが前立腺の片葉の2 分の1にとどまっている
T2b がんが前立腺の片葉の2 分の1を超えているが、両葉には及ばない
T2c がんが前立腺の両葉に広がっているが、前立腺内にとどまっている
T3a がんが前立腺の被膜外へ広がっている
T3b がんが精嚢まで広がっている
T4 がんが精嚢以外の隣接臓器(膀胱頸部、外尿道括約筋、直腸、挙筋、骨盤壁)に広がっている
N0 リンパ節転移なし
N1 前立腺の近くにあるリンパ節にがんが広がっている
M0 遠隔転移なし
M1 前立腺から離れたリンパ節や臓器などへの転移、骨への転移がある
[ABCD 分類]
A1 前立腺内にとどまっている高分化がん
A2 前立腺内に広がったがんか、低分化がん
B1 前立腺の片葉に病変がとどまっている単発のがん
B2 前立腺の片葉全体か両側にまたがっているがん
C1 前立腺の被膜や被膜外に広がっているがん
C2 膀胱頸部か尿管の閉塞が見られる
D1 骨盤内のリンパ節にがんの転移が見られる
D2 D1 より広い範囲のリンパ節や、骨、肺、肝臓などの遠隔部位にがんの転移が見られる
出所:赤倉功一郎著『よくわかる最新医学 前立腺がん』(主婦の友社)を参考に作成](https://gan-senshiniryo.jp/wordpress/wp-content/uploads/2016/08/prostate_cancer_h01.gif)

リスク分類は、前立腺におけるがんの広がり、グリソンスコア(組織学的悪性度の指標)、PSA値の3つに基づき、低リスク、中間リスク、高リスクに分類します。
患者側の要因としては、年齢、一般的健康状態、併存疾患に基づく期待余命などが考慮されます。期待余命が十分に長く(10年以上)、限局がんの場合には、次のような治療が選択されます。
低リスクであれば、PSA監視療法、手術療法、放射線療法が選択肢となります。中間リスクには、手術療法、放射線療法が勧められます。高リスクには、手術療法、放射線療法が推奨され、しばしばホルモン療法が併用されます。高齢者や重い併存疾患がある場合には、単独のホルモン療法が選択されることもあります。
局所進行がんや、高リスクの中でも特にリスクが高い場合には、放射線療法とホルモン療法を併用するのが一般的ですが、場合によっては手術療法が選択されることもあります。
転移がある進行がんの場合には、ホルモン療法が第一選択の治療となります。ホルモン療法を行った後、病状が悪化した去勢抵抗性がん(詳細は後述)に対しては、2次ホルモン療法や化学療法が行われます。
最適な治療タイミングを待つPSA監視療法
前立腺がんの中には、進行がゆっくりしているものも多く、がんが見つかったとしても、すぐに治療をする必要がない場合もあります。そのような場合には、あえて治療を行わず、PSA検査などで経過を観察し、治療の必要な状態になるのを待つことができます。これがPSA監視療法(積極的監視療法)です(表3)。

治らないから治療をしないのかと誤解する人がいますが、そうではありません。最適な治療のタイミングを待つために、すぐには治療をしないのです。
対象となるのは、病状、PSA値、生検の所見などから、限局がんで、悪性度も低く、すぐに治療を必要としないと判断される場合です。定期的にPSA検査を行い、必要に応じて前立腺生検を行いながら、治療の必要性を判断していきます。高齢者では、治療を行わないまま天寿を全うすることもあります。
前立腺の摘出手術には3種類の方法がある
手術療法は、前立腺がんが局所に限局している場合に、根治を目的として行われます。前立腺がんはしばしば前立腺内に散在しているため、「前立腺全摘除術」が基本で、部分的に切除することはありません(図6)。
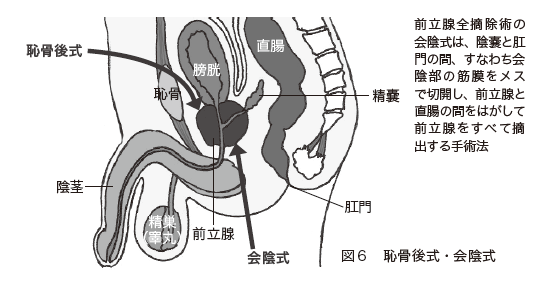
前立腺と精嚢を摘出して、残った膀胱と尿道を縫合します。また、骨盤内リンパ節も摘出します。
手術の方法には、開腹手術、腹腔鏡下手術、ロボット手術という3つの方法があります。
◆開腹手術……開腹して手術を行います。腹腔を経ずに手術を行うため、後遺症として腸の癒着などが起こる心配がありません。また、かつて腸の手術を受けている人でも、問題なく行うことができます。
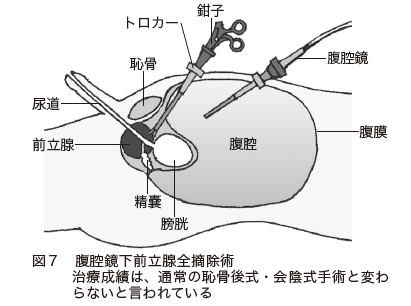
◆腹腔鏡下手術……腹部を数カ所小さく切開し、そこから腹腔鏡と鉗子などの器具を入れて手術を行います(図7)。傷が小さく、出血が少ないのがメリットです。
◆ロボット手術……手術支援ロボットを医師が操作して、腹腔鏡下手術と同様の手術を行います。患部を拡大して立体視することができ、鉗子が自在に動くため、細かな作業を容易に行うことができます。
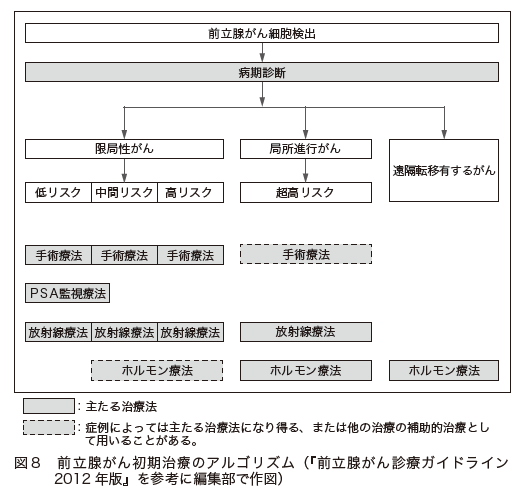
以上のような3通りの方法がありますが、前立腺と精嚢を摘出し、膀胱と尿道を縫合するという作業はどの手術でも同じです。図8に示すのは前立腺がん初期治療のアルゴリズム(手順)です。
放射線療法には外部照射と組織内照射がある
前立腺がんに対する根治的な放射線療法は、放射線を照射する方法によって、大きく2つに分類することができます。体の外から放射線を照射する「外部照射」と、放射線を出す線源を前立腺の中に入れて内部から照射する「組織内照射」です。
外部照射には、「3次元原体照射」と「強度変調放射線治療(IMRT)」という方法があります。
3次元原体照射は、体の周囲の複数の方向から、前立腺の形に合わせて放射線を照射する方法です。放射線が前立腺に集中するため、周囲の組織にかかる放射線量を抑え、前立腺に多くの放射線を照射することができます。
強度変調放射線治療も、周囲から照射して放射線を前立腺に集中させるのですが、部位によって強度を変えることで、より前立腺にだけ放射線を集中させることができます。それにより、治療効果が高まり、副作用は軽減されます。
これらの治療は入院せずに受けることができます。ただし、週5日間の治療を、約2カ月間続ける必要があります。治療期間の長さが、外部照射の欠点といえます。
この他に、陽子線や重粒子線を用いた「粒子線治療」もありますが、これらは標準治療にはなっていません。
組織内照射には、小さな線源を前立腺に入れたままにする「小線源療法」と、高い線量の線源を一時的に前立腺内に入れる「高線量率組織内照射」があります。
小線源療法は、低線量の放射線を出すヨウ素125という小さな線源(太さ0.8㎜、長さ4~5㎜)を、前立腺内に入れ、それを永久留置します。線源から出る放射線で、がんを死滅させる治療法です。治療の対象となるのは、基本的に低リスクの患者さんです。入院が必要ですが、期間は3~4日ほどです。
高線量率組織内照射では、放射性のイリジウム192を線源として使います。標準治療で健康保険も適用されますが、わが国では、この治療はあまり行われていません。
放射線療法を行うときに、補助療法としてホルモン療法を併用することがあります。ホルモン療法を行うと、がんが小さくなるだけでなく、前立腺自体も小さくなるからです。外照射の場合、放射線を当てるターゲットが小さくなると、それだけ効果が高まり、副作用が軽減します。また、小線源療法でも、前立腺のボリュームが小さくなっていれば、それだけ入れる線源の数が少なくて済みます。
男性ホルモンの産生を抑えるか、作用を遮断
前立腺がんの細胞は、男性ホルモンであるアンドロゲンの刺激で発育し、増殖します。そこで、体内でアンドロゲンが産生されるのを抑えたり、アンドロゲンが前立腺がんに作用するのを遮断したりすると、がん細胞は死滅し、がんが縮小するという治療効果が現れます(図9)。
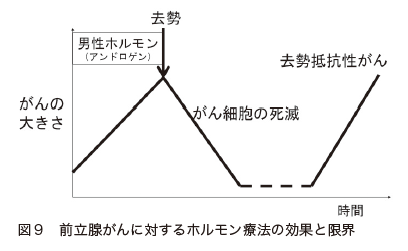
前立腺がんのホルモン療法には、次のような方法があります。
外科的な治療法として、「両側精巣摘除術」という手術が行われることがあります(表4)。
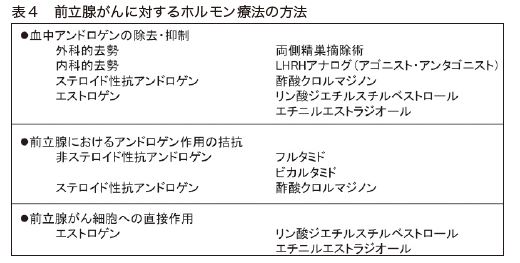
精巣を取り除く治療で、「去勢手術」とも呼ばれます。精巣からのアンドロゲンを、確実になくすことができます。医療機関が遠いなど、通院が難しい患者さんに適しています。手術の費用はかかりますが、薬を使い続ける必要がないので、治療費が低く抑えられるのもメリットです。
薬剤により内科的に去勢状態にする治療もあります。そのために使われるのが、「LH – RHアゴニスト」や「LH – RHアンタゴニスト」といった薬剤です。脳の視床下部で分泌されたLH – RH(黄体ホルモン放出ホルモン)は、下垂体に働きかけ、下垂体からLH(黄体ホルモン)が分泌されます。これが精巣に働きかけて、精巣からアンドロゲンが分泌されるのです。LH – RHアゴニストやLH – RHアンタゴニストを使用すると、下垂体からLHが分泌されなくなり、その結果、精巣からのアンドロゲンの分泌が抑えられます。「抗アンドロゲン薬」も使われます。これは、アンドロゲンが前立腺がんの細胞に働きかけるのをブロックする薬です。
その他に、女性ホルモン(エストロゲン)の投与が行われることもあります。
アンドロゲンの作用を最大限に遮断する目的で、外科的去勢や内科的去勢(LH – RHアンタゴニストやLH – RHアンタゴニスト)と、抗アンドロゲン薬を併用することがあります。このような併用療法を「CAB療法(コンバインド・アンドロゲン・ブロッケイド療法)」といいます。精巣からのアンドロゲンだけでなく、副腎から分泌されるわずかな量のアンドロゲンもブロックすることができます。
一方、「間欠的ホルモン療法」という方法もあります。ホルモン療法でPSA値が下がったら、そこで治療を中断し、その後、再びPSAが上昇を始めたらホルモン療法を再開します。ホルモン療法の効果持続期間を延長したり、副作用や医療費を軽減したりする効果があります。
去勢抵抗性前立腺がんは新しい薬で治療する
ホルモン療法の治療効果は、最初のうちは良好です。しかし、治療を続けているうちに、ホルモン療法が効かなくなり、前立腺がんが再燃してしまいます。このように、ホルモン療法が効かなくなった前立腺がんを、去勢抵抗性前立腺がんといいます。
去勢抵抗性前立腺がんの標準治療とされてきたのが、抗がん剤の「ドセタキセル」(図10)による治療です。
かつてはこれしか薬がありませんでしたが、最近になって、去勢抵抗性前立腺がんの新しい治療薬として、「アビラテロン」「エンザルタミド」「カバジタキセル」の3種類が加わりました。
アビラテロンとエンタルザミドは、どちらもホルモン療法で使われる薬です。アビラテロンは、アンドロゲン合成酵素阻害薬で、精巣や副腎から分泌されるアンドロゲンの合成を阻害する働きがあります。エンタルザミドは、アンドロゲンが前立腺がんに作用するのをブロックする強力な抗アンドロゲン薬です。
これらの薬は、ドセタキセルを使う前に使っても、ドセタキセルを使った後で使ってもかまいません。どちらで使用しても、有効性が確認されているのです。
カバジタキセルは、ドセタキセルと同じタキサン系の抗がん剤です。この薬は、ドセタキセルを使用して、それが抵抗性になった場合に使用できることになっています。かつては、ドセタキセルが効かなくなると、もう有効な治療法が残っていませんでしたが、カバジタキセルの登場で、さらに長く治療を継続できるようになっています。
手術療法・放射線療法で起こる合併症
■手術療法の合併症
手術によって、勃起機能が障害されることがあります。前立腺の周囲には勃起に関わる神経が網目状に広がっていて、これを温存するかどうかで、術後の勃起機能に影響が現れます。神経を温存しなければ、ほぼ確実に勃起障害が起こりますが、温存することで勃起機能を残すことが可能です。
ただし、片側だけ神経を温存したような場合には、十分な勃起機能が残らないことがあります。このような場合には、ED治療薬である「PDF5阻害薬」が有効です。勃起機能障害に対する治療には、健康保険が適用されません。
手術を受けた人のほとんどが、手術後、一時的に尿失禁を起こします。しかし、その多くは、平均すると1カ月ほどで回復します。1年を過ぎても尿失禁が続く人は5~10%程度です。
その多くが腹圧性尿失禁で、重い物を持ったり、立ち上がったりしたときに尿がもれます。尿道括約筋を強化する骨盤底筋体操が、症状の改善に有効です。
尿がほとんど漏れてしまうような重症の尿失禁には、「人工尿道括約筋」の手術が勧められます。
■放射線療法の合併症
放射線療法の合併症は、治療直後に現れる早期合併症と、半年から1年、あるいはもっと経過してから現れる晩期合併症があります。
早期合併症としては、排尿痛、頻尿、排尿困難、尿意切迫感、便意切迫感などがあります。
晩期合併症としては、放射性直腸炎による血便、放射性膀胱炎による血尿などがあります。こうした症状が5~10%の人に起こります。
治療後はPSA検査で経過を観察する
前立腺がんの治療後の経過観察には、定期的なPSA検査が最も重要です(図11)。
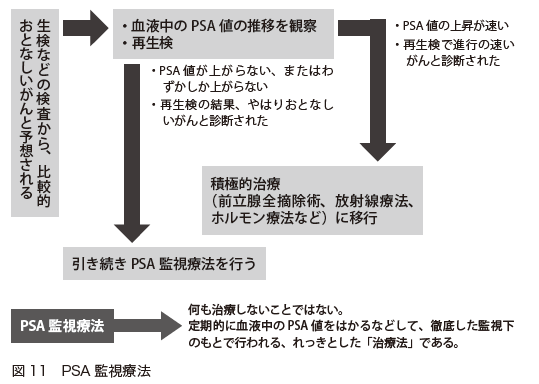
画像検査での増悪や症状の発現よりも、PSAの上昇が先行して起こるからです。そこで、3カ月に1回はPSA検査を受けるようにします。
PSAがどのような値になったら再発と判断するかは、受けた治療法によって異なります。手術療法を受けた場合には、前立腺をすべて取っているので、検査値は非常に低くなります。0.2ng/㎖になったら再発と考えます。放射線療法を受けた場合は、前立腺が残っているので、値は高くなります。最低値プラス2で再発と考えます。
去勢抵抗性となり、アビラテロン、エンタルザミドなどの新規薬剤で治療する場合には、PSAで経過観察するだけでは不十分で、定期的な画像検査が望ましいと言われています。新規薬剤で治療している場合、PSA値が低くても、がんが出てきていることがあるからです。
骨への対応が必要となることが多い
前立腺がんの治療では、骨への対応が必要になることがよくあります(図12)。
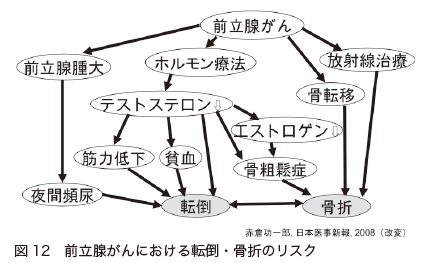
ホルモン療法で骨密度の低下が起きやすいのと、前立腺がんの転移は90%が骨に起こるためです。骨折などが起きると、QOL(生活の質)が低下するのはもちろんですが、それだけでなく、生存期間も短くなることがわかっています。
ホルモン療法を行うときには、骨密度をきちんと測る必要があります。そして、骨密度が下がっている場合には、骨折を防ぐためにも、骨粗鬆症の治療を行います。
骨転移があり、去勢抵抗性になっている場合には、「ビスフォスフォネート」や「デノスマブ」といった薬で治療します。これにより、骨の破壊が抑えられ、骨折や骨の痛みなどの骨関連事象が抑えられます。










